Халюс вальгус (Hallux Valgus) или вальгусная деформация пальца стопы является одним из наиболее часто встречаемых ортопедических заболеваний. На его долю приходится порядка 70% всех ортопедических патологий. При этом она не только провоцирует образование косметического дефекта, но и обуславливает нарушение анатомии всей стопы, что приводит к нарушению ходьбы, появлению болей и существенно снижает качество жизни человека.
В наиболее тяжелых ситуациях больные теряют способность самостоятельно передвигаться даже в ортопедической обуви, что вызывает не только физический, но и выраженный психологический дискомфорт. Поэтому важно не только своевременно обнаружить Hallux Valgus у взрослых, но и провести лечение. При этом нужно быть готовым к тому, что единственным эффективным способом исправить ситуацию является операция.
Что такое Hallux Valgus
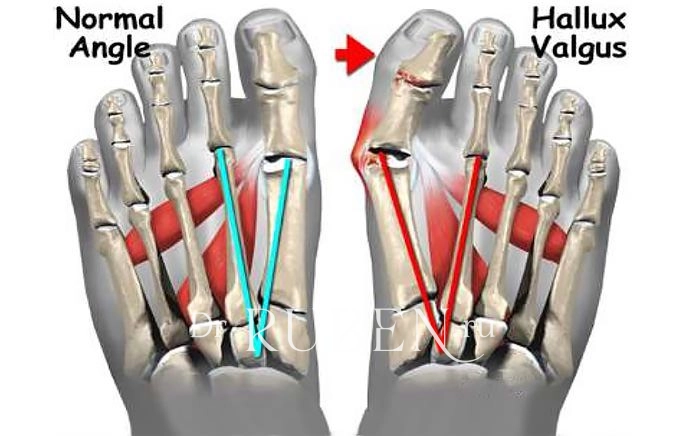
Hallux Valgus (вальгусное отклонение первого пальца или большого пальца стопы) – прогрессирующее дистрофическое заболевание стопы, сопровождающееся отклонением большого пальца из анатомически правильного положения в сторону соседних пальцев, что приводит к образованию так называемой шишки, именуемой в медицинской практике экзостозом. Как правило, деформация наблюдается одновременно на обеих стопах. В 95% случаев она диагностируется у женщин и обычно возникает после 30—40 лет, что обусловлено развитием естественных гормональных изменений.
С возрастом яичники женщин начинают продуцировать эстрогены в меньших количествах. Как известно, эти половые гормоны участвуют в процессе синтеза коллагена. Он является основным компонентом соединительной ткани, из которой образована вся капсульно-связочная система.
В норме образованные соединительной тканью участки постоянно обновляются и перестраиваются в ответ на различные повреждения и нагрузки. Именно коллагеновые волокна обеспечивают прочность и долговечность соединительной ткани. Поэтому на фоне снижения выработки эстрогенов количество продуцирующего в организме коллагена также падает, что и приводит к уменьшению прочности соединительной ткани, растягиванию связок и уменьшению степени фиксации плюснефалангового сустава в правильном положении.
Также замечено, что Hallux Valgus чаще всего наблюдается у тех женщин, чьи матери страдали от этого заболевания. Но основным фактором развития патологии является продолжительное ношение неудобной обуви, в частности слишком узкой и с каблуком, высота которого превосходит 3—4 см. Это обусловлено тем, что подобная обувь провоцирует неравномерное распределение нагрузки на стопу, вызывает разрушение соединительной ткани и ослабление связок. При длительном ношении такой обуви постепенно передний отдел стопы распластывается и постепенно развивается поперечное плоскостопие.

Патологический процесс не протекает изолированно. В него вовлекаются костные, соединительнотканные образования и мышцы. Возникающий мышечный дисбаланс приводит к тому, что смещаются мелкие кости, принимающие на себя нагрузку при ходьбе, и 1-я плюсневая кость. Впоследствии происходит и отклонение от нормальной оси и большого пальца, что и приводит развитию вальгусной деформации.
Организм вынужден приспосабливаться к происходящим изменениям, что и провоцирует перестройку костной ткани с формированием болезненного костного нароста в виде шишки и развитие прогрессирующего артрозоартрита 1-го плюснефалангового сустава. Неправильное распределение нагрузки на стопу приводит к тому, что головки 2 и 3 плюсневых костей постоянно перегружаются, что провоцирует появление болей в их проекции, а также развитие артроза 2 и 3 плюснефаланговых суставов. Впоследствии большой палец как бы ложится на соседние, что в комплексе придает стопе достаточно неэстетичный вид.
Вальгусная деформация склонна усугублять во время беременности, при получении травм стопы и голени, а также при наличии продольного плоскостопия.
Hallux Valgus сопровождается нарушением кровообращения в области поражения. Подобное чревато развитием остеопороза, т. е снижением плотности костей с повышением риска их переломов. Кроме того, заболевание может осложняться уплощением головки плюсневой кости, врастанием ногтя и развитием остеохондроза и деформаций позвоночника, так как из-за нарушений анатомии стопы нагрузка на позвоночник распределяется неправильно. В результате возникают дегенеративно-дистрофические изменения в межпозвоночных дисках, что может стать причиной образования протрузий и межпозвоночных грыж.
Симптомы Hallux Valgus
Вальгусная деформация 1-го пальца стопы развивается медленно. Изначально патология не дает о себе знать ярко выраженными проявлениями. Со временем больные замечают, что привычная обувь становится слишком тесной, начинает давить и натирать, а также значительно быстрее снашиваться.
Впоследствии в области сочленения большого пальца с плюсневой костью (боковая часть стопы) формируется выпячивание, провоцирующее появление дискомфорта при длительной ходьбе. В этот момент уже присутствует незначительное отклонение большого пальца от нормальной оси, но заметить это можно только при очень внимательном осмотре стопы. Постепенно угол отклонения увеличивается, а шишка растет. Это приводит к появлению характерных для вальгусной деформации 1-го пальца стопы симптомов:
- постоянного присутствия усталости ног, значительно усиливающейся к вечеру;
- возникновения сильного дискомфорта при ношении узкой обуви и с высоким каблуком, который не проходит даже во время отдыха;
- образовавшийся в области большого пальца экзостоз доставляет боль и становиться хорошо заметным, что вызывает психологические сложности;
- болевого синдрома, склонного усиливаться с течением времени;
- утолщения кожи на подошвенной части стопы с образованием крупных мозолей;
- компенсаторного искривления 2 и 3 пальцев стопы, что называют молоткообразной деформацией;
- неустойчивости походки из-за нарушений опорной функции стопы.

Hallux Valgus может осложняться развитием бурсита плюснефалангового сустава, т. е. воспалением его суставной капсулы. Это приводит к возникновению припухлости и покраснения данной области. Именно развитие симптомов бурсита в сочетании с усталостью ног и является основным поводом для обращения больных к врачу. Хотя значительно правильнее было бы сделать это еще при появлении первых признаков развития вальгусной деформации большого пальца стопы.
Нередко бурсит сочетается с синовитом, т. е. воспалением синовиальной оболочки плюснефалангового сустава, для которого также характерно покраснение, отечность и болезненность. Но подобные осложнения опасны инфицированием сустава в результате образования свища.
Степени
В течении Hallux Valgus выделяют 3 степени на основании величины межплюсневого угла, образованного 1 и 2 плюсневыми костями, и углом отклонения большого пальца от центральной оси плюсневой кости. Их рассчитывают на основании данных рентгеновских снимков.
- Hallux Valgus 1 степени диагностируется при угле отклонения большого пальца менее 25° и межплюсневом угле менее 12°. На этом этапе развития патологии боли и дискомфорт еще отсутствуют, но наблюдается усталость ног при продолжительных нагрузках.
- Hallux Valgus 2 степени диагностируется при угле отклонения большого пальца в пределах 25—35° и межплюсневом угле в рамках 12—18°. Для нее типично появление отеков и болевого синдрома, интенсивность которого нарастает при нагрузках на стопу. Также на этом этапе развития заболевания больные обращают внимание, что старая и привычная обувь становится тесной и неудобной.
- 3 степени вальгусной деформации 1-го пальца стопы диагностируется при угле отклонения большого пальца более чем на 35° и межплюсневом угле более 18°. В подобных ситуациях уже заметны выраженные изменения в анатомии стопы, возникают натоптыши, крупные мозоли, боли в ногах присутствуют практически постоянно, а также больные обращают внимание на появление дискомфорта в спине, что обусловлено неправильным распределением нагрузки на позвоночник в связи с деформацией стопы.
Выраженность болевого синдрома не всегда сопоставима со степенью развития Hallux Valgus.

Диагностика
При появлении признаков вальгусной деформации большого пальца стопы следует обращаться к ортопеду. Первым делом врач проводит осмотр обеих ног и опрашивает больного о наличии болевых ощущений в области образования экзостоза, особенностях их появления. Во время осмотра ортопед обращает внимание на распластанность переднего отдела стопы, деформацию большого пальца, плюснефалангового сустава, наличие покраснения, отека мягких тканей и молоткообразной деформации 2 и 3 пальцев. При этом врач обязательно сравнивает стопы обеих ног.
Для уточнения диагноза и степени Hallux Valgus обязательно назначаются инструментальные методы исследования:
- рентгенография – снимки делаются в двух проекциях, после чего рассчитываются необходимые углы;
- плантография – снимок отпечатков подошвенных частей обеих стоп, выполняемый на специальном устройстве;
- КТ и МРТ – показаны при необходимости детализировать изменения в стопе и мягких тканях.

Лечение Hallux Valgus
При вальгусной деформации большого пальца лечение может осуществляться консервативными методами. Но оно не способно исправить уже сформировавшуюся у взрослого человека деформацию, а направлено в большей степени на устранение симптомов и торможение ее прогрессирования. Радикально решить проблему, устранить боли и постоянную усталость ног способна только операция, поэтому любые консервативные методы следует рассматривать исключительно в качестве временной меры.
Лечение без операции
Итак, в первую очередь больным рекомендуется подобрать удобную обувь и ортопедические стельки, а также выполнять специальные упражнения для укрепления мышц. При этом важно использовать ортопедические стельки, изготовленные по индивидуальным параметрам, поскольку стандартные не способны остановить дальнейшее развитие деформации и уменьшить болевой синдром. Обязательно нужно исключить длительное стояние и ходьбу.
Также ортопеды могут рекомендовать использовать вальгусную шарнирную шину. Она представляет собой специально сконструированный фиксатор, который призван удерживать видоизменный сустав в правильном положении.

Дополнительно назначаются препараты, способствующие устранению болей. Как правило, это средства группы НПВС, которые также способствуют уменьшению воспалительного процесса, и согревающие мази. При отсутствии острого воспалительного процесса могут проводиться курсы физиотерапевтических процедур:
- индуктотермии;
- фонофореза с гидрокортизоном;
- озокерита;
- электрофореза с новокаином.
Пациентам, имеющим лишний вес, рекомендуется обратиться к диетологу или самостоятельно принять меры для снижения массы тела.
При принятии решения радикально бороться с Hallux Valgus больному в индивидуальном порядке подбирается методика выполнения операции, которых сегодня существует очень много. При этом учитываются:
- степень деформации;
- выраженность дегенеративных изменений сустава;
- форма и размер плюсневой кости.
В целом все операции при вальгусной деформации 1 пальца стопы делятся на малоинвазивные и реконструктивные. Хирургические вмешательства первой группы отличаются меньшей травматичностью, так как осуществляются через 2-3 небольших прокола, размер которых не превышает 3-4 мм. Но они будут результативными исключительно при начальных степени развития деформации. Кроме отличного косметического эффекта, малоинвазивные хирургические вмешательства имеют и еще одно неоспоримое достоинство – короткий реабилитационный период. После их проведения пациент может вернуться к привычному для себя образу жизни уже через 3-4 недели.
Реконструктивные операции при Hallux Valgus выполняются в более сложных случаях, когда уже присутствуют изменения положения костей. Они осуществляются через разрез длиной 2-4 см с оголением костных структур, что позволяет максимально точно приблизить положение костей плюсны к правильному и зафиксировать деформированный сустав в нормальном положении.
Операции при Hallux Valgus:
Операции при Hallux Valgus бывают 3 видов:
- На мягких тканях, при которых хирург работает исключительно с мышцами, сухожилиями и суставной сумкой. Они применяются только при деформации 1 степени при отсутствии изменений в головке плюсневой кости.
- На костях, в рамках которых выполняется резекция экзостоза, что требуется при вальгусной деформации, достигшей 2—3 степени.
- Комбинированные, заключаются в одномоментном удалении имеющихся костных наростов и проведении пластики растянутых связок, что показано в запущенных ситуациях с выраженными нарушениями опорной функции стопы.
После проведения операции пациенты остаются в клинике 2—7 дней. Швы снимаются спустя 10—14 дней, но восстановительный период в среднем длится около 3 месяцев. Первые 2—8 недель показано ношение специальной обуви Барука, разгружающей передний отдел стопы, а впоследствии ортопедической обуви с использованием индивидуально подобранных стелек. Но снова вставать на высокие каблуки можно не ранее, чем через 6 месяцев после проведения хирургического вмешательства.

Рассмотрим наиболее часто проводимые виды операций при вальгусной деформации 1-го пальца стопы, применяемые в современной ортопедии. Но стоит сразу отметить, что практически при каждой из них, независимо от вида, производится операция Шеде, подразумевающая спиливание образовавшейся костной мозоли.
McBride
Методика McBride является самой популярной из использующихся сегодня для лечения легких форм Hallux Valgus. Она относится к числу проводимых на мягких тканях, а ее суть состоит в перемещении сухожилия мышцы, приводящей большой палец стопы, на головку 1-й плюсневой кости. Благодаря подобному решению удается добиться сближения костей плюсны и возобновить нормальный мышечно-сухожильный баланс стопы.
Но при выборе этой методики стоит принимать во внимание тот факт, что отводящая мышца большого пальца не способна противодействовать постоянно присутствующей нагрузке, если пациент не придерживается рекомендаций врача и не меняет свои привычки, т. е. не устраняет действие провоцирующих возникновение вальгусной деформации факторов. Поэтому после проведения операции McBride риск повторного развития Hallux Valgus достаточно высок, ведь пациенту необходимо носить индивидуально подобранную ортопедическую обувь, отказаться от каблуков и выполнения тяжелой физической работы, что неприемлемо для многих женщин. Напомним, именно они составляют более 95% всех страдающих от Hallux Valgus больных.
При сложных деформациях операцию McBride сочетают с остеотомией 1 плюсневой кости SCARF.
SERI
SERI – миниинвазивная операция, при которой выполняется поперечная остеотомия через разрез мягких тканей величиной около 1 см. Следующим этапом хирургического вмешательства выполняется перемещение фрагмента кости в нужном направлении и его фиксация специальной спицей.
Под остеотомией подразумевают пересечение кости, что позволяет добиться другой ее пространственной конфигурации.
CHEVRON
Данное хирургическое вмешательство подразумевает осуществление V-образной остеотомии. После того, как оперирующий хирург распилит 1-ю плюсневую кость у головки, он совмещает образовавшиеся костные фрагменты, восстанавливая нормальную анатомию кости при помощи специальных титановых винтов. Это обеспечивает максимально надежную фиксацию, что устраняет необходимость в наложении гипса на период реабилитации. Но эта методика эффективна исключительно при слабовыраженных вальгусных деформациях большого пальца. А поскольку диагностировать патологию на этом этапе удается крайне редко, операция сегодня применяется не слишком часто.
SCARF
Методика SCARF – золотой стандарт лечения Hallux Valgus. Она подразумевает выполнение Z-образной остеотомии, что дает возможность установить головку 1 плюсневой кости под правильным углом, а также устранить деформацию суставной капсулы и перенаправить сухожилия. Полученные фрагменты костей также закрепляют титановыми винтами.
Артродез
Артродезирование – операция, показанная в наиболее сложных случаях, когда также наблюдается поперечно-распластанная деформация и повышенная мобильность 1-го плюсне-клиновидного сустава. Она заключается в полном удалении не подлежащего восстановлению сустава и неподвижном соединении образующих его костей, что приводит к полному обездвиживанию данного сегмента. Поэтому эта операция проводится только в самых крайних случаях.

Операция при молоткообразной деформации пальцев ног
Устранить деформацию остальных пальцев ног, пострадавших в результате прогрессирования Hallux Valgus, можно путем проведения:
- тенотомии – изменение положения сухожилий за счет их пересечения или перемещения;
- резекции кости – удаление основания средней или головки основной фаланги, что дает возможность устранить лишнюю костную ткань и признаки деформации;
- остеотомии Вейля или Уилсона – исполняется по типу операции SCARF.
Профилактика
Поскольку заболевание относится к числу тех, что передаются по наследству, всем, чьи близкие родственники сталкивались с вальгусной деформацией большого пальца, во избежание ее развития следует придерживаться определенных профилактических мер, в особенности девушкам. Они заключаются в:
- ношении удобной обуви, которая не сдавливает стопу и имеют каблук не выше 4-х см;
- постоянном использовании ортопедических стелек, подобранных ортопедом индивидуально;
- соблюдении режима труда и отдыха, в особенности, если образ жизни и труда связан с повышенной нагрузкой на стопы;
- регулярных профилактических осмотрах ортопедом для коррекции стелек и своевременного обнаружения показаний для проведения хирургического вмешательства;
- регулярном выполнении специальной гимнастики для стоп с целью укрепления мышечно-связочного аппарата, заключающейся в подъеме пальцами ног мелких предметов с пола, поочередной ходьбе на пальцах и пятках, перекатывании стопой специальных массажных шариков.
Таким образом, с вальгусной деформацией большого пальца стопы может встретиться практически каждый. Поэтому задумываться о профилактике ее развития следует с самых ранних лет (лечение Hallux Valgus у детей), и при возникновении признаков деформации не бояться проведения операции. Своевременное выполнение хирургического вмешательства позволит избежать массы проблем со здоровьем, обусловленных Hallux Valgus, а также мучительных болей, отеков и изматывающей усталости ног. Но после ее проведения важно в точности выполнять рекомендации врача. В противном случае не исключена вероятность развития рецидива.